Sterowana regeneracja kości / Biomateriały
Zanik kości następujący po ekstrakcji zęba jest procesem fizjologicznym. W ciągu 6 tygodni od usunięcia zęba zanika ok 60% tkanki kostnej. W późniejszym okresie zanik ten jest wolniejszy, jednak cały czas, z roku na rok postępuje i z wiekiem tempo zaniku wzrasta. Często duży deficyt tkanek twardych jest rezultatem zniszczenia kości przez stany zapalne okołowierzchołkowe , choroby przyzębia-paradontozę, bądź uszkodzenia tkanek podczas ekstrakcji zębów. Dlatego odbudowanie brakującego zęba za pomocą implantu jest konieczne w jak najszybszym czasie.
Gdy podłoże kostne pacjenta nie pozwala wykonać nam zabiegu implantacji, stosujemy techniki regeneracji kości za pomocą biomateriałów i innowacyjnej metody z użyciem czynników wzrostu uzyskanych z krwi pacjenta. W sytuacji zaniechania takiego postępowania implant zębowy nie będzie miał dostatecznego oparcia w strukturze kości albo osiągniemy bardzo zły wynik funkcjonalny bądź estetyczny.
W stomatologii wyróżniamy przeszczepy kostne autogenne i ksenogenne .
W przypadku przeszczepu autogennego kość pobierana jest od pacjenta, a następnie wszczepiana mu w miejsce biorcze. Materiał kostny może być pobrany z żuchwy z okolicy bródki lub okolic znajdujących się za ostatnimi zębami trzonowymi, albo z guza szczęki. Znacznie większą ilość materiału można pobrać z talerza biodrowego, kości piszczelowej lub z kości czaszki, jednakże zabiegi te wymagają hospitalizacji.
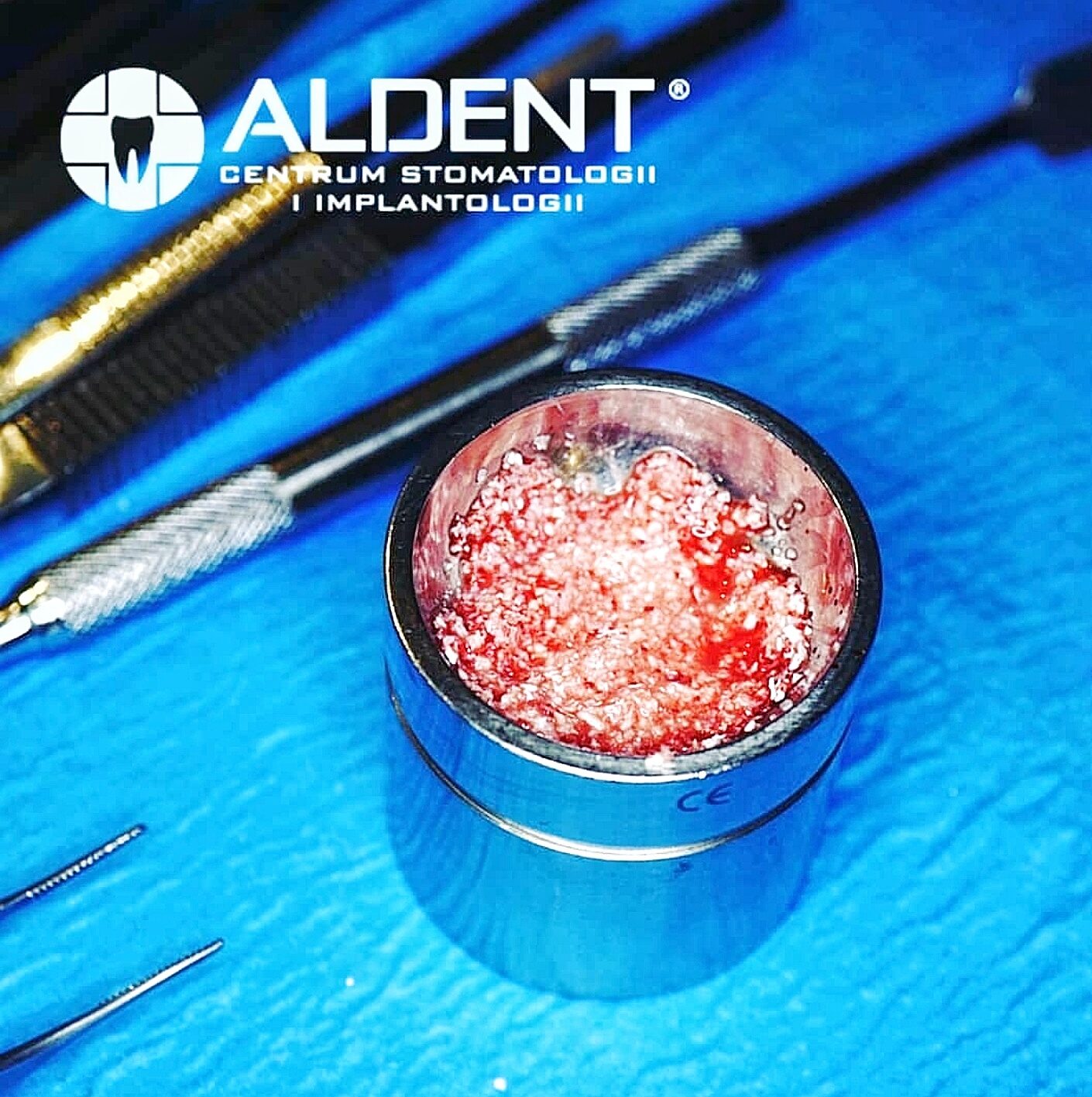
Przeszczep ksenogenny wykonywany jest przy użyciu materiałów pochodzących od innych gatunków. Najczęściej bydła lub świń. W trakcie opatentowanego procesu produkcji usuwane są wszystkie składniki mogące powodować przenoszenie chorób lub wywołać reakcje alergiczne. Naturalna charakterystyka struktury mineralnej pozostaje mimo to nie zmieniona. Biomateriały dostępne są w postaci bloczków lub drobno- i gruboziarnistych granulatów. Materiał kościozastępczy pokrywany jest specjalną błoną zaporową, której celem jest ochrona regenerowanego obszaru przed wrastaniem tkanek miękkich. Po kilku miesiącach trwania procesów regeneracyjnych biomateriał ulega przebudowie na pełnowartościową, własną tkankę kostną pacjenta.
Rozwój współczesnej stomatologii to nowoczesne, zaawansowane metody leczenia regeneracyjnego tkanek miękkich i tkanki kostnej. Dlatego zabiegi regeneracyjne wzbogacone są o innowacyjne metody z użyciem czynników wzrostu uzyskanych z krwi pacjenta.
Zabieg regeneracji kości polegający na wykorzystywaniu własnej krwi pacjenta jest bezpieczną i prostą metodą wpływającą na przebieg gojenia. W wyniku procedury pobrania własnej krwi pacjenta i odwirowania w wirówce w ściśle określonych parametrach otrzymywana jest fibryna bogatopłytkowa (PRF). Membrana fibrynowa jest autogenną matrycą otrzymywaną z koncentratu płytek krwi pacjenta i ma za zadanie stymulować wzrost kości i gojenie tkanek miękkich. Stosowana jest u pacjentów w celu odtwarzania struktur tkankowych w trudnych anatomicznie rejonach jamy ustnej. Jest bogata w leukocyty, białka, które ogrywają znaczącą rolę w procesie angiogenezy. Jest źródłem kolagenu, elastyny, płytkowych czynników wzrostu (warunkujących proces tworzenia i namnażania naczyń oraz stymulowania komórek kostnych). Zaletą tego autologicznego biomateriału jest powolne, ponad 7 dniowe uwalnianie płytkowego czynnika wzrostu komórek co daje najlepsze wyniki gojenia i regeneracji powodując przyspieszone zabliźnianie, zamknięcie rany.
Dlatego osocze bogatopłytkowe ma tak ogromne zastosowanie w chirurgii i implantologii szczególnie w procedurach klinicznych wymagających zabiegów augmentacyjnych przy niedoborach tkanek kostnych.
Fibryna bogatopłytkowa, która charakteryzuje się wysoką skutecznością w stymulacji wzrostu kości wykorzystywana jest również w leczeniu paradontozy, w zabiegach Sinus Lift (polegających na podnoszeniu zatoki szczękowej), w przeszczepach tkanek miękkich, w regeneracji zębodołów poekstrakcyjnych, oraz w celu wspomagania gojenia ran.
BIOMATERIAŁY
Podczas wszczepiania implantów coraz większe znaczenie odgrywają zagadnienia funkcjonalne i estetyczne.
Oznacza to, że regeneracja kości staje się niezbędna w 40% przypadków wszystkich zabiegów implantacji. W dzisiejszych czasach zastosowanie materiałów kościozastępczych oraz błon kolagenowych stało się częścią standartowego postępowania w leczeniu ubytków kości
Dlaczego takie zabiegi są konieczne?
W przypadku braku kości własnej pacjenta, która wymaga wprowadzenia implantu odbudowującego w miejscu utraconego zęba konieczne jest odbudowanie utraconej struktury kostnej. W przypadku zaniechania takiego postępowania implant zębowy nie będzie miał dostatecznego oparcia w strukturze kości albo osiągniemy bardzo zły wynik funkcjonalny bądź estetyczny. Lekarza często stosują tzw. przeszczepy kości własnej. Jak wskazują badania naukowe, taka kość podlega większemu zanikowi, niż w przypadku zastosowania materiału Bio-Oss® lub jego mieszanki z materiałem pobranym od pacjenta. W razie konieczności dużej rekonstrukcji zwyczajowo pobierano kość własną, np. z talerza biodrowego. Oznacza to dodatkowy zabieg a często także pewne komplikacje u pacjenta. Aby tego uniknąć można zastosować materiały kościotwórcze. Są one stosowane w połączeniu z materiałem pobranym od pacjenta, ale np. z miejsca dokonywanego zabiegu lub też zmieszane z krwią własną pacjenta.
Czym są materiały kościozastępcze i membrany?
Biomateriał – jest naturalnym materiałem zastępczym pochodzącym z tkanki kostnej. W trakcie opatentowanego procesu produkcji usuwane są wszystkie składniki mogące powodować przenoszenie chorób lub wywołać reakcje alergiczne. Naturalna charakterystyka struktury mineralnej pozostaje mimo to nie zmieniona.
Membrana kolagenowa składa się z wysoko oczyszczonych włókien kolagenowych. Wspomagają one gojenie tkanki kostnej i błony śluzowej.
Dlaczego stosujemy biomateriały?
Periodontopatia – uszkodzenie spowodowane jest przez bakterie znajdujące się w płytce nazębnej. Jej złogi powodują zniszczenie tkanek utrzymujących zęby; wspierająca ząb tkanka znika i aparat więzadłowyzęba wraz z otaczającą go kością zostają zniszczona.
Usuwanie zmian przywierzchołkowych – ten defekt powstaje poprzez zapalenie pęczka naczyniowo-nerwowego (tętnice, żyły lub nerwy) w okolicy wierzchołka korzenia. Tego rodzaj zapalenia prowadzi do zniszczenia struktury kostnej.
Ekstrakcje (usuwanie zębów) – ząb musi zostać usunięty. Widoczne jest rozległe uszkodzenie kości szczęki.
Implantacja – implant zostanie wszczepiony w miejsce brakującego zęba. Zdarza się, że ilość własnej kości pacjenta bywa niewystarczająca, aby wprowadzić wszczep.
-gwint implantu może być widoczny,
-wyrostek zębodołowy może być zbyt wąski,
-wysokość wyrostka zębodołowego jest niewystarczająca.
./
Jak działają biomateriały?
1. W ubytek kostny wprowadzić można biomateriał w formie granulek lub bloku. Następnie przykrywa się go membraną kolagenową. Membrana pełni funkcje bariery zapobiegającej wrastaniu komórek nabłonka w odbudowującą się tkankę.
2. Naturalna struktura praparatu umożliwia szybką rewitalizację naczyń krwionośnych. Komórki kostne sukcesywnie łączą się z cząsteczkami biomateriału.
3. Po około sześciu miesiącach, cząsteczki biomateriału ulegają połączeniu i tworzą nową strukturę kostną. Preparat w niej zawarty przechodzi gruntowne przemiany i powoli zanika (na rysunku niebieskie komórki). Membrana ulega stopniowemu rozkładowi następującemu w czasie od sześciu do dziewięciu miesięcy.




